Un reloj de colores titila en el centro de una pantalla. Apenas por debajo, la frase invita a la paciencia. «Bienvenido a la sala de espera». Diez minutos después, el programa deja caer un aviso con espíritu de alarma: «Habilite cámara y micrófono para ser atendido». Un click en “habilitar” destraba la espera, el ambiente digital se transforma en virtual, y del otro lado de la pantalla un médico saluda con el ambo puesto y el cansancio de varias cuarentenas. «Decime, ¿en qué te puedo ayudar?».
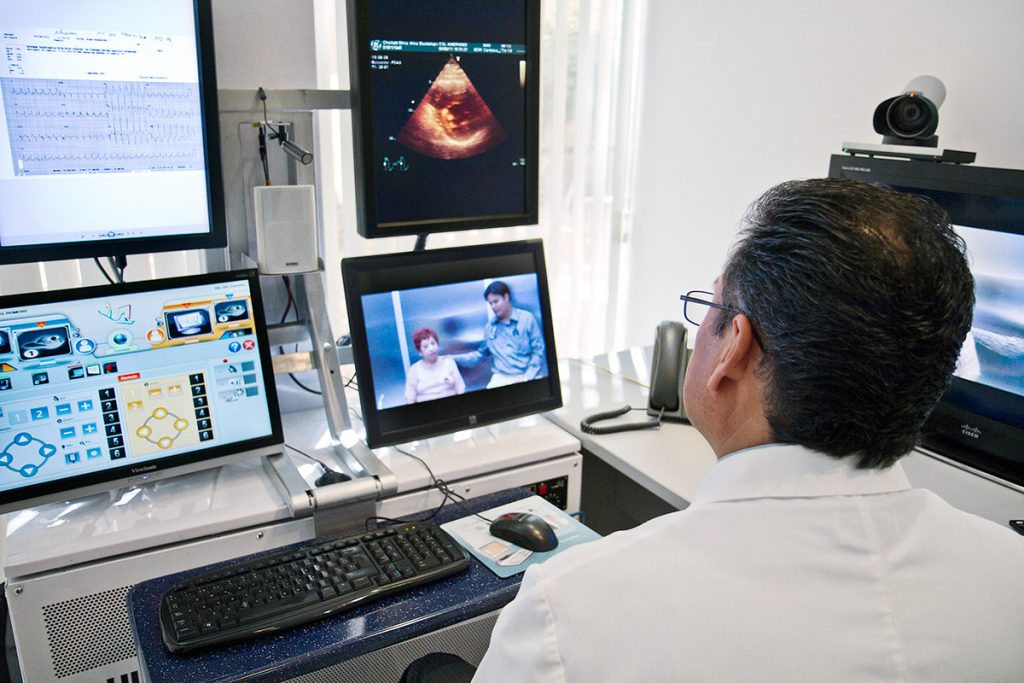
La teleconsulta médica es, quizá, el salto tecnológico más emblemático del sistema de salud post pandemia. En el Hospital de Clínicas sigue vigente y, según afirman, acortó tiempos de espera. En el Italiano de CABA llegó a ser del 95% durante el aislamiento más estricto. Hoy es del 13,8%. El fenómeno, igualmente, trajo aparejado sobredemanda en los médicos (en algunos casos, más precarización), y la apelación a lo virtual como primera opción –por ser algo más «económico y práctico» frente a la atención presencial que requiere más inversión y tiempo–, cuando no todas las patologías pueden adaptarse por igual a ese formato.
A dos años y siete meses de la primera cuarentena, los golpes de la pandemia todavía se sienten. Desestabilizó el tratamiento de pacientes, evidenció precariedades preexistentes, expuso y sobrecargó de tareas a las trabajadoras y los trabajadores de la salud como nunca antes, y produjo sub atenciones. Pero también impulsó nuevas prácticas de atención, aceleró innovaciones tecnológicas e instauró conductas de cuidados e higiene a niveles inéditos en nuestra historia.
Cuello de botella
El 20 de marzo de 2020, el presidente Alberto Fernández hablaba desde Olivos en cadena nacional. «A partir de la cero horas de mañana deberán someterse al aislamiento social, preventivo y obligatorio. Esto quiere decir que a partir de ese momento nadie puede moverse de su residencia. Estamos cuidando la salud de los argentinos». Todavía sin vacunas en el horizonte, las autoridades de los centros médicos y el personal de la salud temían el desastre que se reproducía en los países centrales: el colapso del sistema. Lo que pocos imaginaron fue la duración de la pandemia.
Ignacio Ricci, subjefe del Departamento de Atención Ambulatoria del Italiano y especialista en gestión de sistemas de salud, es uno de los que ese 20 de marzo supuso que la cuarentena se acabaría pronto: «Pensé que iba a durar algunas semanas. En cambio se sometió a todo el sistema a un estrés nunca antes visto. El hecho de tener todos los recursos destinados a la pandemia hizo que se postergaran indefinidamente otros tipos de atención más habitual como los seguimientos de enfermedades crónicas y cirugías programadas».
El Italiano tuvo que pasar de 120 a 160 camas de terapia intensiva durante los picos de Covid. Con la pandemia en retroceso, todavía no recupera su concurrencia habitual. En 2019 ingresaron 3.467.895 pacientes, y en 2020 decayó a 2.086.880. Recién en 2021 volvió a pasar apenas la barrera de los tres millones. Ricci destaca como positivo un aspecto del aislamiento: la explosión de la era virtual. «La teleconsulta fue un boom. Acá ya lo teníamos, pero impulsó la digitalización de los documentos y aceleró muchos procesos; incluso los trámites que exceden a la salud se digitalizaron».
Para Marcelo Melo, director del Clínicas, el empuje virtual se sumó al equipamiento obligado por la pelea epidemiológica. El hospital universitario –que depende del Ministerio de Educación de la Nación y atiende más de cien especialidades– tenía 16 camas de Terapia Intensiva en 2019. Durante el Covid pasaron a 82, que aún funcionan. «La pandemia obligó a actualizar el equipamiento, ampliar y mejorar las salas de terapia, recibimos cuarenta respiradores, ecógrafos. Además de la telemedicina que agilizó la relación médico-paciente». Pero sin la amenaza viral, el hospital sintió la reducción presupuestaria, la disminución en la planta de profesionales y el embotellamiento en la atención.
Hoy es cotidiano –y algo ya naturalizado– que los turnos médicos sean otorgados con dos o tres meses de demora. Los pacientes con enfermedades crónicas y los que necesitaban de un diagnóstico temprano son los que todavía sufren las consecuencias de la pandemia. Melo y Ricci coinciden en la misma lectura: con la vuelta a la normalidad, la gente comenzó a recuperar su vida, y con ella los hábitos de chequeos médicos y las necesidades clínicas. El sistema se empezó a saturar. «Los que tenían una patología tumoral incipiente, por ejemplo, ahora atraviesan un cuadro agudo. Se armó un cuello de botella y, para peor, sin las partidas presupuestarias excepcionales», subraya Melo.
La pandemia obligó en la práctica a la integración del Sistema de Salud (centros públicos, privados, obras sociales y prepagas), coordinada por el Estado. Efectivizarlo post Covid es uno de los ejes centrales de la ministra Carla Vizzotti hacia 2023, aunque el contexto actual torna difícil el consenso: «Durante la pandemia nuestro sistema pudo dar respuesta a una situación extraordinaria con mucha articulación y una mirada federal. Con algunas armonizaciones se puede lograr una mayor eficiencia y un mejor funcionamiento en la gestión sanitaria», destacó la funcionaria. Y habló de «reducir la fragmentación» del sistema. Muchos privados, que en la pandemia se apoyaron en el Estado, hoy se oponen. Los sindicatos aún no se refirieron al tema.

«El trato se volvió más frío»
Una médica que prefiere el anonimato porque trabaja bajo la órbita del gobierno porteño y estuvo en la trinchera contra el Covid–19, retoma las dificultades que tuvieron que enfrentar desde aquel marzo de 2020: «Ya veníamos sobrecargados de trabajo con la epidemia de dengue. En un primer momento fue todo bastante autogestivo, no teníamos elementos de protección; la mayoría lo conseguimos por donaciones».
Sin preparaciones previas ni formación puntual. Así encontró la pandemia a la mayoría de los trabajadores de la salud de la Ciudad. La médica cuenta que en un primer momento sintieron «mucha desprotección e inseguridad. Desde la gestión no surgió ninguna capacitación, ni para mostrar cómo se ponía el equipo de protección o cómo se atendía a los pacientes sospechosos, las urgencias con riesgo de vida. Todo lo fuimos aprendiendo sobre la marcha y formándonos entre nosotras y nosotros”.
La incertidumbre de una enfermedad desconocida, el desconcierto de las autoridades, las imágenes de crisis en el mundo. Pánico y psicosis colectiva. La irrupción del Covid-19 impactó de lleno en la salud mental. La psicóloga Lucía Fronza, jefa de Residentes de la Colonia Nacional Montes de Oca, recuerda el peso que sostuvo: «Mi campo de atención creció exponencialmente. Llegaba mucha gente con sintomatología ansiosa referida al encierro, al miedo al contagio, al virus en general. Mucho miedo a la muerte. También mucha gente que de pronto se vio encerrada en su casa con personas que ejercían violencia, entonces estaban en riesgo constante».
Dos años después, algunas consecuencias provocadas por la pandemia todavía parecen sostenerse. Dice Fronza: «El trato se volvió más frío. Yo a mis pacientes suelo abrazarlos, soy muy demostrativa. Algunos volvimos a tener tratos similares a los de siempre. Pero muchos siguen usando barbijo y tienen un trato distante porque tienen miedo. Se siguen cuidando mucho, sobre todo en grupos de riesgo». «

«El sistema durante la pandemia se sostuvo por los residentes»
El sistema de salud público durante la pandemia fue sostenido por los residentes de primera línea de respuesta y de las distintas especialidades. Y la situación actualmente no cambió. Así lo asegura a Tiempo la socióloga, docente e investigadora de la UNQ y la UBA, Pilar Alzina, que encabezó una investigación financiada por el Programa de Investigación de la Sociedad Argentina Contemporánea (PISAC). «Según la experiencia de los médicos de terapia intensiva que entrevistamos en Córdoba pudimos observar que las condiciones laborales de los residentes fue terrible. En primer lugar, por la implementación de una normativa el Estado nacional les extendió seis meses la residencia durante la pandemia. Otra de las condiciones laborales son los sueldos del conjunto del personal de salud, que no se condicen con los conocimientos adquiridos y las responsabilidades. Los residentes no son considerados trabajadores, sin embargo durante la pandemia se los sobrecargó de trabajo con distintas actividades, con más carga horaria y con sueldos bastante más bajos que el personal de planta permanente». Afirma que todavía existen las guardias de 24 horas y los residentes hacen varias de 12 o 24 horas por semana. Esto generó reclamos y paros en CABA y un nuevo régimen en Provincia, consensuado entre médicos y el gobierno bonaerense.
«La mayoría del servicio de UTI se contagió, incluso murió uno de los Jefes de UTI que tenía factores de riesgo –continúa Alzina–. Y los profesionales del servicio terminaron por renunciar. Tanto el personal de salud como la población no pensaba que una tercera ola de contagios pudiera ser tan agresiva. Esto conllevó a que otra vez estallen las demandas de casos graves y muertes en las terapias intensivas por las personas que no se habían vacunado, aún sin tener factores de riesgo; muchas jóvenes murieron. Como esta situación de pico de contagios y muertes no fue esperada por la población, aumentaron los casos de violencia de los familiares de los contagiados contra el personal de salud. El conjunto de condiciones laborales antes mencionadas, sobrecarga laboral, salarios deficientes, aumento de estrés, y síntomas de burnout condujeron a que en los servicios de la clínica privada comenzaran a renunciar, según los profesionales de la medicina de UTI que entrevistamos de Córdoba. Lo mismo sucedió con una de las enfermeras de CABA. Los sueldos son muy bajos y cuando se enfermó le preguntaban por mensaje de texto cuándo se iba a reintegrar a trabajar».
















